Когда у пациента возникает избыточная масса миокарда без увеличения объема полостей сердца говорят о гипертрофической кардиомиопатии. Болезнь проявляется утолщением мышечной оболочки органа, влияет на продолжение жизни, состояние человека. По медицинской статистике, одной из частых причин возникновения смерти является гипертрофическая кардиомиопатия. Появиться заболевание может в любом возрасте, чаще у пациентов 30-35 лет.
Что такое гипертрофическая кардиомиопатия

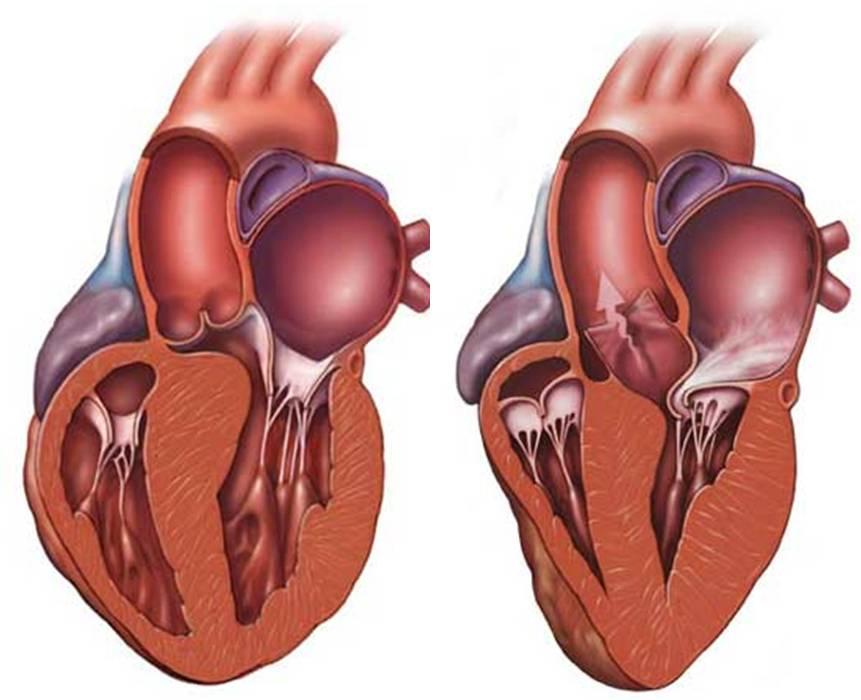
Гипертрофическая кардиомиопатия в большинстве случаев имеет генетическое происхождение. Проявляется в неравномерном уплотнении стенок левого желудочка (реже страдает правая часть органа), межжелудочковой перегородки. Чаще заболеванию подвержены мужчины. Не зависит от имеющихся сердечно-сосудистых патологий, является самостоятельной болезнью. В результате развития заболевания страдает сердечный ритм, возникает со временем сердечная недостаточность. В норме толщина перегородок, стенок органа составляет не более 1 см. При гипертрофии показатели могут увеличиваться в 2-3 раза.
Суть ГКМП заключается в неправильном функционировании сердечной мышцы – нарушен процесс расслабления и сокращения. В результате патологического сокращения развивается недостаточность кровообращения, страдает насосная функция органа, сердцу приходится быстрее сокращаться, чтобы насытить организм кислородом. У больного повышается пульс, возникает одышка, головокружение, постоянная слабость. Пациент может не жаловаться на боли в сердце, выявить патологию в результате общего обследования, диспансеризации.
Классификация заболевания

Существует первичная и вторичная форма заболевания. В первой ситуации врачи говорят о генной мутации, наследственной предрасположенности, так как нет точных данных о факторах, повлиявших на болезнь. При вторичной патологии кардиомиопатия возникает в результате повышенного артериального давления, врожденных сердечных пороков, пожилого возраста пациента.
В зависимости от толщины уплотнения стенки миокарда ГКМП бывает умеренной (утолщение до 20 мм), средней (до 25 мм), выраженной (показатели выше 25 мм).
Болезнь имеет несколько к форм:
- симметричная, когда утолщение стенок желудочка происходит равномерно;
- асимметричная или очаговая, когда страдает отдельная часть (верхняя или нижняя, боковая или передняя);
- обструкция выносящего тракта левого желудочка происходит при обструктивной форме ГКМП;
- необструктивная форма ставится при отсутствии градиента систолического давления в полости левого желудочка.
Причины заболевания

Возникать гипертрофическая кардиомиопатия может в результате двух факторов, доказанных исследовательскими работами и врачебной практикой. В первом случае болезнь проявляется из-за генетических аномалий развития сердца, наследственности. Во втором из-за действия негативных факторов внешней и внутренней среды. Развиться заболевание может в молодом и старом возрасте.
Причины гипертрофической кардиомиопатии:
- постоянное повышенное артериальное давление;
- фиброз миокарда, возникающий вследствие замены мышечной ткани на соединительную;
- волокны мышц имеют непраивльное строение, расположение;
- мутация генов и, как следствие, нарушение синтеза сократительных белков миокарда.
Симптомы ГКМП

Распознать болезнь на ранней стадии маловероятно. Пациент предъявляет общие жалобы, характерные для большинства патологий. Чтобы выявить заболевание, необходимо пройти полноценное обследование. В зависимости от стадии кардиомиопатии болезнь проявляется по-разному.
В начале развития человек либо не замечает изменений в здоровье, либо жалуется на общую слабость, усталость, повышенное давление, головную боль. Когда градиент давления в патологическом желудочке превышает 30 мм рт.ст., состояние больного ухудшается во время физической активности. Может появиться одышка, головокружение, сильная слабость. Если давление в ВТЛЖ (выносящем тракте левого желудочка) достигает диапазона от 40 до 80 мм рт. ст., развивается стенокардия, сильная одышка, возможна внезапная смерть.
Среди общих симптомов заболевания пациенты выделяют зачастую:
- головокружение;
- головные боли;
- частое повышение артериального и систолического давления;
- усиленный пульс при волнении, физической активности;
- обмороки;
- нарушение ритма сердечных сокращений;
- боль в груди.
При гипертрофической кардиомиопатии средняя продолжительность жизни пациента напрямую зависит от ранней диагностики и обнаружении патологии. Современная медицина способна продлить жизнь человеку, страдающему от ГКМП, на десятки лет. Важно обращаться за помощью при учащающихся признаках общего недомогания.
Диагностика

Диагностика играет важную роль при гипертрофической кардиомиопатии, напрямую зависит от дальнейшего состояния больного. Чем раньше человек получит полноценное лечение, начнет соблюдать рекомендации врача, повысятся шансы на продолжительную жизнь без болей и ухудшения самочувствия. Дифференциальная диагностика ГКМП включает ЭКГ, ЭхоКГ, МРТ, катетеризацию сердца и коронарную ангиографию, сцинтиграфию миокарда и позитронно эмиссионную томографию, вспомогательные методы исследования.
ЭКГ
Является распространенным методом исследования. При сердечных патологиях в первую очередь кардиологи и терапевты назначают электрокардиограмму. Процедура позволяет записать на бумажном и цифровом носителе электрический заряд, с помощью которого происходит сокращение сердечной мышцы. Больной ложится на кушетку, расслабляется, к телу прикрепляются специальные электроды, считывающие электрокардиограмму сердца. Процедура не занимает более 10 минут.
ЭКГ при гипертрофической кардиомиопатии позволяет выявить:
- гипертрофию левого, правого желудочка, левого предсердия;
- утолщения стенки левого желудочка, что проектируется в ЭКГ, как смещение смещение оси сердца в левую сторону;
- возбуждение миокарда желудочков.
Важно на протяжении процедуры не нервничать, расслабиться, лежать в полном спокойствии, не шевелясь.
ЭхоКГ
Современная методика ультразвукового излучения, выявляющая сердечные патологии. ЭхоКГ проводится, как правило, после неудовлетворительных результатов ЭКГ. Врачу необходимо убедиться в правильности поставленного диагноза, обнаружить возможные сопутствующие осложнения.
ЭхоКГ проводится с помощью специального ультразвукового датчика. Второе название исследования – УЗИ сердца. В результате обследования врач может узнать:
- в каком состоянии находится сердечная мышца и клапаны органа;
- наличие или отсутствие тромбов;
- степень утолщения стенок;
- правильность сокращения желудочков.
По результатам ЭхоКГ терапевт или кардиолог ставит точный диагноз, определяет степень заболевания, тип и форму ГКМП. На начальной стадии болезни достаточно пройти ЭКГ и ЭхоКГ для назначения дальнейшего лечения.
МРТ

Сердечная магнитно-резонансная томография помогает определить состояние 2 желудочков, получить более точную информацию о состоянии пациента, заболевании. Назначается процедура при трудностях в постановке диагноза, осложнениях, выявлении сопутствующих патологий органа.
Специальной подготовки процедура не имеет. Врачи может назначит МРТ с внутривенным клонтрастом или без него в зависимости от целей исследования. В результате МРТ доктор имеет информацию об:
- отсутствие или наличие тромбов;
- кровообращении;
- степени утолщения желудочков;
- работоспособности клапанов сердца.
Катетеризация сердца и коронарная ангиография

Методики проводятся в большинстве случаев перед хирургическим вмешательством. Процедура катетеризации и коронарографии проходит под контролем рентгеновского аппарата. Цель диагностики – измерить давление во всех полостях органа. В результате диагносты составляют общую картину состояния левого и правого желудочка, предсердий. Процедуру назначают пациентам с обструкцией выносящего тракта левого желудочка для определения дальнейшей тактики лечения.
Сцинтиграфия миокарда и позитронно эмиссионная томография
Сцинтиграфия проводится для визуального наблюдения за сердцем с помощью введения контрастного радиоактивного вещества. Обследование позволяет определить жизнеспособность сердечной мышцы, кровообращение, оценить состояние органа при нагрузке и в покое. Проводится сцинтиграфия с целью:
- определения жизненного прогноза для пациента;
- выявления сопутствующих осложнений на коронарные сосуды, предсердия и т.д.;
- оценки жизнеспособности миокарда;
- определения дальнейшей тактики лечения.
Обследование не проводится беременным и пациентам с аллергической реакцией на вводимый препарат. При необходимости пациенту назначается ПЭТ. Это более чувствительный метод, чем сцинтиграфия.
Физикальное обследование

Перед тем, как отправить пациента на стандартные методы диагностики ГКМП, доктор проводит ряд обязательных манипуляций. В первую очередь необходимо провести лабораторные исследования крови, мочи, чтобы получить полноценные данные об общем состоянии человека. При первом посещении врач проводит:
- пальпацию;
- аускультацию;
- перкуссию.
Меоды не являются болезненными, считаются безопасным для человека. После переходят на диагностические процедуры. Пальпация выполняется для уточнения болевых характеристики, локации неприятных ощущений, выявления очагов поражения. Аускультация сердца – выслушивание сердечного тона, полноценной работы органа. Перкуссия – определение границ сердца, его размеров, положения.
Современная тактика лечения

Выбор метода терапии зависит от возраста пациента, особенностей болезни, наличия осложнений, степени тяжести. Как правило, врачи стараются облегчить жизнь пациента, улучшить ее качество без помощи операции. При недостаточной консервативной терапии прибегают к хирургическому вмешательству.
Медикаментозное лечение
В принцип консервативной методики входит прием препаратов, улучшающих сердечный ритм, потребление кислорода, увеличивающих кровообращение, поступление полезных питательных веществ для органа. В комплекс могут входить бета-адреноблокаторы, восстанавливающие и питающие миокард, нормализующие тонус сердца:
- Ценипрес,
- Карведилол,
- Буциндолол.
При наличии тахикардии прописываются препараты, улучшающие сердечный ритм, среди них:
- Пропранолол,
- Бисапролол.
Основной целью консервативного лечения является:
- снижение градиента давления;
- улучшение диастолической функции желудочков;
- купирование ангиозных приступов;
- устранить нарушения сердечного ритма.
Хирургическое лечение

Когда медикаментозное лечение не помогает, пациенту предлагают оперативный путь решения проблемы. В результате хирургического вмешательства улучшается качество жизни больного. Проводиться операция может с целью:
- постановки кардиостимулятора;
- введение 96% спирта в коронарную артерию, что приводит к гибели (некрозу) стенки органа;
- имплантация дефибрилляторов;
- удаление в межпредсердной перегородке разросшейся ткани.
Риск смертей после проведенных операций составляет 9-10%.
Возможные осложнения, советы доктора
Осложнения появляются, когда пациент не заботиться о здоровье, пренебрегает тактикой лечения. Сложности могут возникнуть, если пациент поздно обратился к доктору. Среди наиболее встречающихся осложнений врачи выделяют:
- сердечную недостаточность;
- тромбоэмболия легочной артерии;
- тромбоз сосудов кишечника;
- артериальная гипертензия;
- бактериальный эндокардит;
- инсульт;
- инфаркт.
Так как ГКМП возникает в результате сердечной недостаточности и порождает ее, важно следить за состоянием здоровья, знать о мерах профилактики заболевания. У больных сердечной недостаточностью риск смерти составляет 33%. Предупредить болезнь можно, если соблюдать простые правила.
- Лечить своевременно инфекционные болезни и патологии, порождающие проблемы с сердцем (апноэ, бронхит, тонзиллит, менингит, анемия, заболевания почек, зубов).
- Проверять холестерин и уровень сахара в крови, соблюдать диету для профилактики повышения данных показателей.
- Больше отдыхать, гулять на свежем воздухе.
- Стараться избегать волнительных ситуаций, стресса.
- Регулярно посещать терапевта, следить за собственным здоровьем проходить диспансеризацию.
- Не курить и не употреблять алкоголь.
- Если физическая активность разрешена лечащим врачом, регулярно заниматься посильным спортом.
При гипертрофической кардиомиопатии средняя продолжительность жизни имеет небольшие цифры. Многие пациенты умирают в молодом возрасте, потому что пренебрегают советами доктора, занятиями спортом. Ежегодно среди больных ГКМП умирают 6-10%. Кардиологи советуют заботиться о собственном здоровье, вовремя обращаться за помощью, начинать лечение. Своевременно принятые меры помогут улучшить качество жизни.








 Что такое дополнительная трабекула в полости левого желудочка и опасна ли она для жизни
Что такое дополнительная трабекула в полости левого желудочка и опасна ли она для жизни Что такое и чем опасна левожелудочковая недостаточность: причины и признаки патологии
Что такое и чем опасна левожелудочковая недостаточность: причины и признаки патологии Что такое дополнительная хорда левого желудочка: причины, симптомы, как лечить
Что такое дополнительная хорда левого желудочка: причины, симптомы, как лечить Диастолическая дисфункция левого желудочка: типы, признаки, лечение
Диастолическая дисфункция левого желудочка: типы, признаки, лечение
Увы, комментариев пока нет. Станьте первым!