Органы брюшной и грудной полости являются самыми незащищенными от ударов, ранений и травм. Внутреннее паренхиматозное кровотечение часто не проявляется характерной клинической симптоматикой. В отличие от наружных, внутренние паренхиматозные кровотечения самостоятельно не останавливаются. Отсутствие лечения в срочном порядке приведет к тяжелым нарушениям всех органов и систем.
Что такое паренхима: характеристика паренхиматозных органов

Это группа клеток, заполняющих внутреннюю полость органа, обеспечивающих его работу. Представлена мышечной, лимфоидной, миелоидной, нервной, эпителиальной тканями. Паренхиматозные органы состоят из клеток, покрытых плотной соединительнотканной капсулой, которая выполняет трофическую и опорную функции. От капсулы внутрь отходят перегородки – трабекулы. Они разделяют орган на доли (в печени), фолликулы (в селезенке), сегменты (в легких). В толще перегородок проходят лимфатические, кровеносные сосуды и нервные окончания.
В организме выделяют паренхиматозные и полые органы. Паренхиматозные органы:
- печень;
- почки;
- легкие;
- селезенка;
- головной мозг;
- щитовидная железа;
- надпочечники;
- предстательная железа;
- поджелудочная железа.
Функции паренхиматозных органов: обеспечение процессов обмена, кроветворения, вывод токсинов и жидкости, выработка гормонов, ферментов.
Причины паренхиматозных кровотечений

Паренхиматозные органы имеют сильное кровоснабжение, даже незначительное повреждение капсулы способно вызвать массивное кровотечение. Главной причиной являются травмы – падение с высоты, удары, транспортные происшествия. Кроме травм, причиной возникновения геморрагий могут быть:
- разрыв кисты;
- сдавление органа;
- паразитарные поражения;
- инфекционные заболевания (туберкулез);
- патологические процессы в паренхиме;
- злокачественные, доброкачественные опухоли.
Проблемы со свертывающей системой крови дополнительно ухудшают состояние.
Стенки сосудов сращены с соединительнотканной оболочкой, сосуды не спадаются, поэтому самостоятельная остановка кровотечения невозможна.
При воздействии повреждающего фактора поверхность органа начинает обильно кровоточить. Из-за пропитывания тканей органов появляются кровоизлияния. Кровь изливается в брюшную или грудную полость, формируя гематомы. Возможно одновременное появление гематом и кровоизлияний. Даже неинтенсивное кровотечение ведет к развитию анемии. Клетки и органы начинают страдать от нарастающей гипоксии. В крови снижается уровень эритроцитов, гемоглобина.
Признаки паренхиматозного кровотечения, степени тяжести

Симптомы кровопотери могут быть стерты, замаскированы под другие заболевания. Выявить признаки сложно, в течение первых дней состояние человека может не ухудшаться. Общие симптомы: слабость, головокружение, сонливость, чувство жажды, «мушки перед глазами», снижение артериального давления.
Классификация кровотечения по степени тяжести:
- Легкая (до 500 мл крови) – незначительное снижение артериального давления, учащение пульса (80-90 ударов). При легкой кровопотере симптомы могут отсутствовать, что создает трудности при диагностики.
- Средняя (потеря до 1000 мл) – учащение пульса до 100 ударов в минуту, снижение систолического давления ниже 90 мм. рт. ст. Характерны учащенное дыхание, холодный липкий пот, заторможенность, бледность кожных покровов, холодные конечности.
- Тяжелая (до 1500 мл) – частота пульса выше 110 ударов, систолическое давление ниже 80 мм. рт. ст. Дыхание становится поверхностным, учащенным. Развивается цианоз конечностей, акроцианоз. При тяжелой степени снижается количество выделяемой мочи, кожа приобретает мраморный оттенок, появляется тремор рук, спутанность сознания.
- Крайне тяжелая (более 1500 мл) – глубокая гипотензия, выраженная тахикардия, тахипноэ, нарушение и потеря сознания.
При повреждении определенного паренхиматозного органа проявляются дополнительные признаки кровопотери.
Повреждение печени

Интенсивная боль в области правого подреберья, усиливается при физической нагрузке и движениях. Появляется рвота кровью темного цвета (“кофейной гущей”). Во рту характерный металлический привкус. Кровь попадает в желудочно-кишечный тракт и выделяется со стулом. Кал становится полужидким, черного цвета (мелена). Кровь и желчь изливаются в брюшную полость, останавливая работоспособность органов.
Выраженность проявлений зависит от степени кровопотери. До 500 мл сопровождается общими симптомами: слабость, сонливость, тошнота, дегтеобразный стул появляется через 8-9 часов. При кровопотере более 1 литра – снижается артериальное давление, кожа становится холодной и бледной, увеличивается частота сокращений сердца. При потере более 1.5 литров крови – покровы приобретают синюшный оттенок, покрываются холодным липким потом, прогрессирует падение артериального давления.
Повреждение почек

При таком кровотечении кровь выделяется в околопочечные пространства, мочевыделительную систему. При повреждении чашечно-лоханочной системы и паренхимы в моче появляется примесь крови (макрогематурия). Отмечается болезненность в поясничной области. Болевой синдром может иметь интенсивный характер и приводить к шоковому состоянию. При сильных травмах повышается температура, возникают тошнота, рвота. При множественных разрывах, размозжении ткани, отрыве органа от сосудистой ножки прогрессируют клинические симптомы:
- резкое побледнение кожных покровов;
- нитевидный пульс;
- расстройство зрения («мушки перед глазами»);
- резкое головокружение;
- быстрое падение артериального давления;
- частое прерывистое дыхание;
- глухие тоны сердца.
При отсутствии экстренной медицинской помощи симптомы в конечном итоге приводят к потере сознания, летальному исходу.
Легочное кровотечение
Симптомы зависят от локализации поврежденного сосуда, объема кровопотери. На ранних стадиях может возникнуть чувство бульканья или щекотания в горле, жжение в грудной клетке. Появляется кашель из-за раздражения слизистой бронхов. Сначала он сухой, затем с мокротой с прожилками крови. При тяжелой кровопотере мокрота становится полностью кровавой. Кровоизлияние в легкие сопровождается выходом крови через нос или рот. Характерный симптом – выделение пенистой алой крови (отделяемое смешивается с воздухом).
Кровь мешает прохождению воздуха по воздухоносным путям. Дыхание частое, поверхностное, появляется одышка. При массивной кровопотере возможно удушье. Развивается сердечно-легочная недостаточность. При тяжелой степени обморочные состояния, судороги, рвота, асфиксия. На третьи сутки развивается аспирационная пневмония.
Повреждение селезенки
Кроме общих клинических симптомов, характерен болевой синдром легкой степени в левом подреберье с иррадиацией в плечо. При повреждении селезенки образуются подкапсульные разрывы, в которых появляются гематомы. Клинические признаки геморрагии могут не проявляться, пока не произойдет разрыв капсул с гематомами. Первые симптомы возникают через 2-3 часа, когда скапливается большое количество крови в брюшной полости.
При прогрессировании процесса наблюдаются тошнота, рвота, головокружение, геморроидальный шок с потерей сознания. При двухмоментном повреждении открывается профузное кровотечение с явно выраженной клиникой. При травме селезенки больной принимает характерную позу:лежит на левом боку с поджатыми ногами. Болевой синдром усиливается при пальпации живота.
Кровопотери, угрожающие жизни

При массивных внутренних геморрагиях артериальное давление снижается до 60 мм. рт. ст. Пульс учащается до 140-160 ударов в минуту. Кожа приобретает бледный или синюшный оттенок. Характерными признаками тяжелой кровопотери является дыхание Чейна-Стокса (периодическое, поверхностное). Заостряются черты лица, глаза запавшие, наблюдается спутанность или потеря сознания.
Смертельная кровопотеря ведет к коме. Дыхание агональное, систолическое давление ниже 60 мм. рт. ст. (может не определяться), частота сердечных сокращений от 2 до 10 ударов в минуту. Появляются судороги, расширяются зрачки, кожа холодная, мраморного цвета. У человека происходит непроизвольное выделение кала и мочи. Наступает агония, смерть.
Оказание первой помощи

Помощь больному с паренхиматозным кровотечением могут оказать только врачи на хирургическом столе. Самостоятельно, с помощью подручных средств (жгута) спасти пострадавшего невозможно. Главное, незамедлительно вызвать скорую помощь и доставить человека в больницу. Промедление будет стоить жизни. Потеря более двух литров крови ведет к необратимым изменениям в органах.
Рекомендации при подозрении на внутреннее кровотечение:
- не принимать лекарственные препараты самостоятельно (можно ухудшить состояние);
- на предполагаемую область кровотечения приложить лед;
- при подозрении на кровоизлияние в брюшную полость – принять горизонтальное положение с приподнятыми ногами;
- при подозрении на кровотечение в грудную клетку – принять полусидячее положение.
Запрещено греть область кровотечения – сосуды начнут расширяться, кровопотеря усилится.
Хирургическое лечение

Единственный способ остановить внутреннее кровотечение – экстренная хирургическая операция. Для диагностики и подтверждения диагноза пациенту в экстренном порядке проводят УЗИ и рентгенологическое исследование органов брюшной и грудной полости. Пациент сдает кровь на количество эритроцитов, уровень гемоглобина, группу крови. Способы остановки паренхиматозного кровотечения:
- ушивание сосудов;
- электрокоагуляция сосудов;
- резекция органа;
- подшивание сальника;
- использование гемостатических губок.
Одновременно с операцией проводят интенсивную терапию по возмещению потерянной крови, восстановлению объема циркулирующей жидкости. Пациенту переливают кровь, вводят крове – и плазмозаменители. К растворам добавляют кровоостанавливающие препараты.
Осложнения

Количество крови в организме взрослого человека от 5 до 6 литров. Потеря более 30 процентов приводит к развитию геморрагического шока. Он характеризуется давлением ниже 60 мм. рт. ст., нитевидным пульсом (или его отсутствием), уменьшением объема выделяемой мочи, запустением вен на руках, потерей сознания. Кожные покровы приобретают синеватый цвет, появляются одышка, холодный липкий пот. Остановить как прогресирование, так и симптомы можно только в реанимационном отделении.
ДВС-синдром (диссеминированное внутрисосудистое свертывание) – смертельное осложнение. Патологический процесс характеризуется формированием диссеминированных тромбов в сосудах. Сочетается с неспособностью крови сворачиваться. Развиваются массивные множественные кровоизлияния, появляются признаки генерализованного тромбоза, полиорганной недостаточности, метаболических нарушений. Даже при интенсивной терапии в условиях реанимационного отделения ДВС-синдром может привести к смерти.
Кровотечение из паренхиматозных органов – угроза для жизни человека. Остановить его самостоятельно, без врачебной помощи невозможно. После получения травмы и появления первых общих симптомов кровоизлияний необходимо незамедлительно доставить пострадавшего в больницу. Своевременное обращение к специалисту способно предотвратить развитие тяжелых необратимых последствий.





 Исследование кровотечений и анализ системы гемостаза
Исследование кровотечений и анализ системы гемостаза Как определить кровотечение или месячные: подробная информация, отличия и характерные признаки
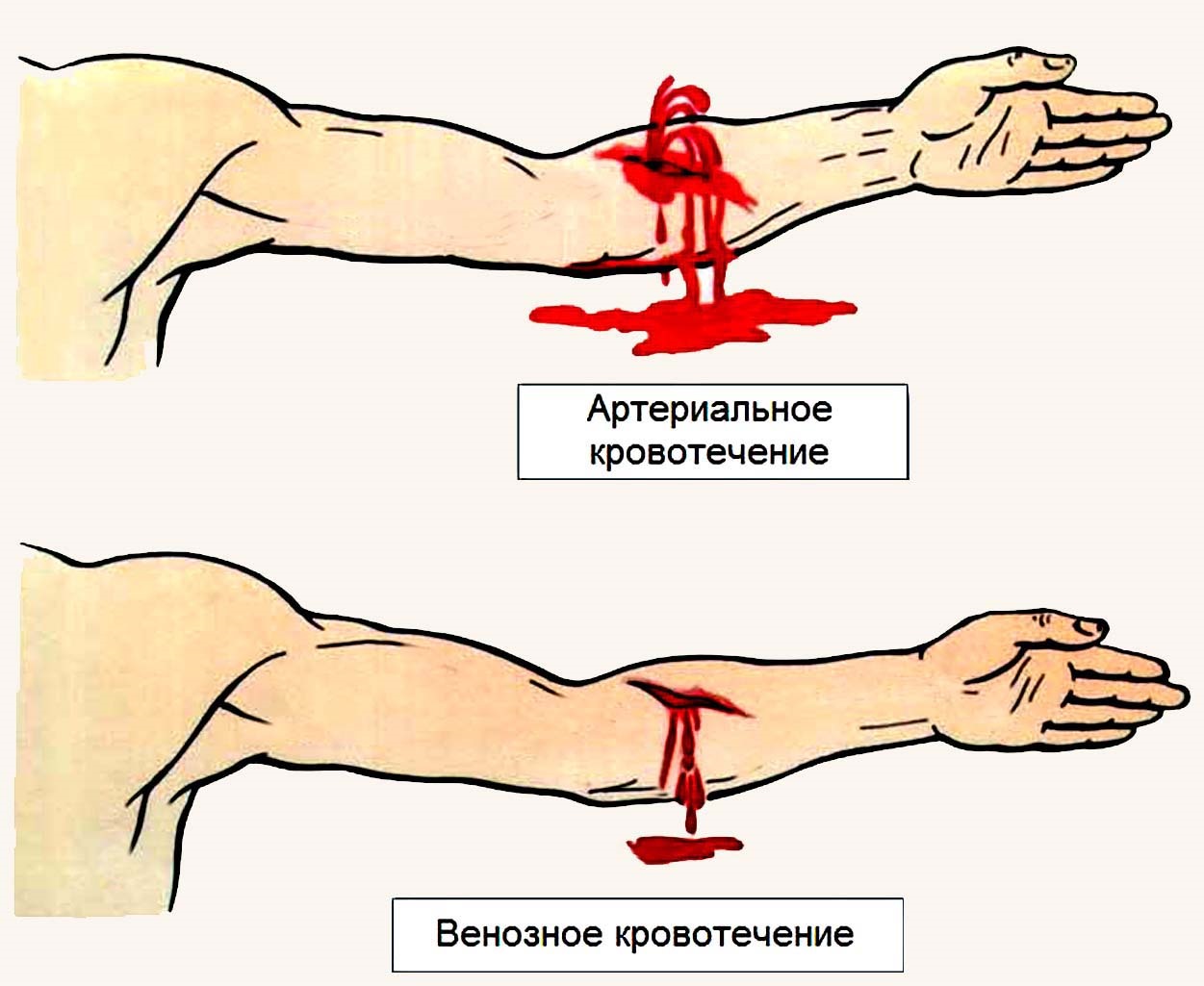
Как определить кровотечение или месячные: подробная информация, отличия и характерные признаки Венозное кровотечение: первая помощь, способы остановки крови из вен, как накладывать жгут
Венозное кровотечение: первая помощь, способы остановки крови из вен, как накладывать жгут Артериальное кровотечение: признаки и оказание первой помощи
Артериальное кровотечение: признаки и оказание первой помощи
Увы, комментариев пока нет. Станьте первым!